Gestione fisioterapica della sciatalgia

Già al tempo degli egizi e dell’antica Grecia si era intuito che una forma di dolore alla gamba potesse avere una relazione con la colonna vertebrale. Ippocrate fu presumibilmente il primo ad usare il termine “sciatica” (dal greco per “ischios”). Il termine sciatica è utilizzato, spesso e a torto, per indicare un generico dolore lombare o alla gamba. Più correttamente il termine si riferisce a quel dolore che passando per il gluteo s’irradia in basso all’intero arto inferiore seguendo il decorso delle radici nervose che costituiscono il nervo sciatico. In alternativa i clinici descrivono questo quadro patologico come radicolopatia lombare.
La prevalenza e l’incidenza di questo quadro eziologico, come riportato in letteratura, variano ampiamente. Le ragioni di tale variazione, tra le altre, sono le sostanziali differenze nelle definizioni e nei metodi di raccolta dei dati. In linea di massima si stima che l’incidenza sia del 5 per 1000 nei paesi occidentali. Nei Paesi Bassi nel 2017 ci sono stati 117.200 nuovi casi di sciatica. Mentre in un recente studio danese la prevalenza della sciatalgia tra i pazienti con lombalgia nel contesto dell’assistenza primaria variava dal 2 all’11%. Interessante notare come se da una parte si sa (grazie a studi ben strutturati) che il costo economico relativo alla lombalgia è enorme, dall’altra l’onere economico relativo alla sciatalgia non è stato studiato in modo altrettanto esaustivo. Tuttavia, nei Paesi Bassi i costi complessivi, diretti e indiretti, relativi a questo problema si aggirano attorno a 1,2 miliardi di euro all’anno, mentre nel Regno Unito i costi sanitari diretti si aggirano sui 500 milioni di sterline e quelli indiretti sui 3,8 miliardi circa.
Cos’è la sciatica?
Nella maggior parte dei casi la sciatica è causata da un’ernia del disco lombare. In questi casi la radice nervosa viene compressa dal materiale discale che non viene più contenuto efficacemente dal proprio anulus (fascio fibroso che circonda il disco stesso). Esistono cause meno frequenti, ma pur sempre presenti, che possono provocare questa patologia: spondilolistesi, stenosi lombare, stenosi foraminale e patologie maligne. Il comune denominatore di tutte queste cause è il fatto che la radice del nervo lombare è compressa, il che può provocare infiammazione. Le evidenze suggeriscono che non è tanto la pressione sulla radice del nervo che causa il tipico quadro di sciatica, ma sembrerebbe essere una combinazione di processi sia di tipo infiammatorio che immunologico correlata alla compressione
Diagnosi
Le procedure diagnostiche si basano principalmente sui sintomi descritti dal paziente (anamnesi) e sui risultati dell’esame obiettivo. Poiché non esiste un sintomo singolo o un solo test fisico che abbia una sensibilità o specificità sufficientemente grande da consentire una diagnosi definitiva di sciatica, le linee guida cliniche raccomandano l’analisi della combinazione di questi due elementi valutativi. Segni e sintomi indicativi di sciatalgia, che dovrebbero essere riconosciuti durante il colloquio con il paziente, sono: prevalenza del sintomo alle gambe (più che alla schiena); localizzazione del dolore all’arto inferiore (cioè valutare se si irradia verso il basso al di sotto del ginocchio e se compatibile con uno o più dermatomeri); parestesia e/o perdita sensoriale (approssimativamente) in linea con i dermatomeri della radice spinale interessata, debolezza e/o modificazione dei riflessi; aumento del dolore alle gambe con tosse, starnuti e/o respiro profondo. La probabilità che la sciatica sia presente è ulteriormente aumentata dal fatto che non vi sia un esordio improvviso ma un graduale aumento dei disturbi, sebbene a volte possano verificarsi rapidamente ed essere intensi e costanti.
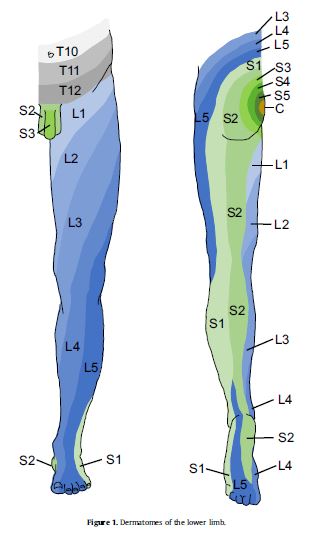
Numerosi test fisici apportano piccoli elementi diagnostici, come ad esempio: perdita di forza muscolare, in particolare alla flessione dorsale del piede quando interessata la radice di L5 (spesso questa perdita è troppo lieve per causare la caduta del piede); flessione anteriore in stazione eretta con distanza dalla punta delle dita delle mani al pavimento > 25cm; assenza di riflessi tendinei; straight leg raise test (di particolare aiuto quando negativo perché indicativo di una ridotta probabilità di sciatica) e in ultimo il crossed straight leg raise test positivo (aumento della probabilità di sciatica). Quando diversi segni, sintomi e test fisici sono tutti positivi, la diagnosi di sciatica è considerata più probabile, specie se compatibili con una specifica radice nervosa. Inoltre, nel processo diagnostico, è molto importante escludere gravi patologie sottostanti come traumi, tumori o infezioni gravi. In caso di anestesia “a sella”, disturbi vescicali, perdita di tono dello sfintere anale e riduzione della funzione sessuale, può essere presente una sindrome della cauda equina. In questo caso il paziente va re-inviato al medico per le cure (urgenti) del caso.
L’utilizzo d’imaging in pazienti con sciatalgia (come ulteriore procedura diagnostica) non è raccomandato dalle linee guida cliniche.
Ciò è in linea con le indicazioni relative alla lombalgia aspecifica, per la quale le linee guida internazionali raccomandano di non utilizzare esami diagnostici strumentali per attribuire cause specifiche al quadro doloroso. Tuttavia, nonostante vi siano queste indicazioni, i pazienti si sono (spesso) sottoposti a imaging prima di aver cercato la consulenza di un fisioterapista. In questo caso è comunque prudente controllare se i sintomi concordano con i risultati dell’esame radiologico.
Prognosi
Sebbene sia opinione condivisa che la prognosi sia generalmente favorevole e che la maggior parte di questi quadri sia auto-limitante (dolore che diminuisce nel tempo), non vi è conferma dalle evidenze scientifiche. Il decorso della sciatica nel contesto della medicina generale non viene quasi mai studiato in modo isolato. Di fatto, la maggior parte degli studi sulla lombalgia comprende pazienti con e senza sintomi sciatici.
Uno studio recentemente pubblicato nel Regno Unito su pazienti che si sono rivolti al proprio medico per dolore alle gambe correlato alla schiena (comprendendo il quadro sciatico) di qualsiasi durata e gravità, ha mostrato che di quelli con sciatalgia solo il 55% ha soddisfatto il criterio relativo al miglioramento della disabilità (ovvero il 30% di riduzione della disabilità a 1 anno). Inoltre, poiché la gran parte degli studi include un qualche tipo di trattamento (conservativo), la prognosi reale (patologia non trattata) è ancora sconosciuta.
Altri lavori di revisione sono andati a valutare le variabili prognostiche e i risultati di queste indagini hanno raggiunto conclusioni incoerenti relativamente a: intensità del dolore alla base-line, deficit neurologico, segni di tensione delle radici nervose, durata dei sintomi e risultati radiologici.
Trattamento conservativo
La prima linea di cura per pazienti con sciatica è conservativa. In essa vanno ricomprese da una parte le informazioni di tipo educativo relative alla patologia e al ruolo dell’imaging e dall’altra i consigli relativi al rimanere attivi.
Informazioni al paziente
Le informazioni fornite al paziente devono includere una spiegazione circa la natura e la prognosi del suo disturbo. Inoltre, si dovrebbe comunicare al paziente che l’imaging non è raccomandato a meno che ci siano buone ragioni per farlo (ad esempio, sospetto di sindrome di cauda equina o frattura). È questo un argomento importante da affrontare. Troppo spesso si ricorre alla diagnostica strumentale al fine di rassicurare il paziente o per andare incontro a una sua aspettativa; purtroppo, il ruolo che questa riveste nel contesto della gestione conservativa e della prognosi non è ancora ben chiaro.
A tale proposito sono esemplificativi i risultati di uno studio condotto da Herzog nel 2017. Una donna di 63 anni con storia di lombalgia associata a sintomi radicolari L5 a destra è stata inviata a 10 diversi centri di radiologia in un lasso di tempo di 3 settimane. Tutte le strutture erano accreditate dall’American College of Radiology. Nessuno dei centri consultati era a conoscenza del fatto che fosse in corso uno studio per cui la paziente è stata valutata come da routine. Nessun referto radiologico conclusivo è stato riportato all’unanimità dai diversi radiologi mentre solo 1/3 dei reperti osservati è apparso su tutti i report descrittivi.
Gli autori hanno concluso che ciò indica che esiste, nella migliore delle ipotesi, una differenza sostanziale negli standard utilizzati dai radiologi nel decidere cosa includere nei loro report diagnostici o che esista, nella peggiore delle ipotesi, un’alta prevalenza di errori interpretativi.
Un’altra revisione sistematica su 14 studi caso-controllo di alta qualità (3000 partecipanti in totale) ha dimostrato che sebbene alla RMN la presenza di disordini discali come bulging, degenerazione, estrusione, protrusione, alterazioni di tipo Modic 1 e spondilolisi fossero significativamente associati al dolore alla colonna lombare, la loro causalità rispetto alla sintomatologia non era chiara. A ciò va aggiunto che c’è un’alta probabilità che si verifichi una regressione spontanea dell’ernia. Non solo, si è anche capito che proporre l’imaging in modo routinario può avere un impatto psicologico negativo sui pazienti.
Consigli relativi al rimanere attivi
Le linee guida cliniche raccomandano di “incoraggiare i pazienti a rimanere fisicamente attivi”. Nei soggetti affetti da sciatalgia, da almeno 6 a 8 settimane, il consiglio di rimanere attivi è considerato elemento importante nel contesto della gestione conservativa. A ciò possiamo aggiungere che il riposo a letto non è clinicamente raccomandato.
Una revisione sistematica ha comparato la pratica di consigliare di stare attivi con il somministrare esercizi specifici e strutturati. Lo studio ha concluso che esistono evidenze, se pur di bassa qualità ma in accordo con il Grading of Recommendations Assessment Development and Evaluations (GRADE), che gli esercizi offrano effetti superiori (se pur di poco) rispetto al semplice stare attivi e questo anche rispetto alla sintomatologia agli arti inferiori. Lo studio analizza i dati riassumendoli in una meta-analisi (come riportato nel grafico in Fig. 2).
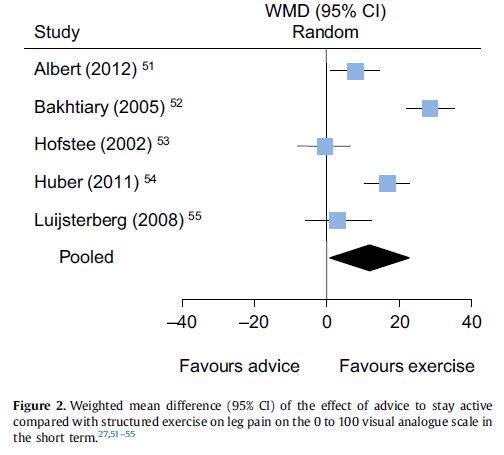
Le tipologie di esercizio, considerate negli studi inclusi nella review, variano da 4 a 8 settimane per durata e includono: indicazioni posturali specifiche, esercizi di stabilizzazione lombare (statica e dinamica), esercizi di controllo motorio, esercizi di rinforzo muscolare. Nonostante l’ampia scelta di intervento non sono state individuate differenze relative al miglioramento del livello di disabilità nel breve termine e del dolore nel lungo termine.
Esercizio Terapeutico
Le raccomandazioni relative alla Fisioterapia variano a seconda delle diverse linee guida cliniche perché i risultati degli studi, e conseguentemente le evidenze scientifiche, appaiono inconcludenti.
Le linee guida multidisciplinari danesi raccomandano di considerare gli esercizi supervisionati come un’aggiunta alle normali cure. Tuttavia, non è stata formulata alcuna specifica raccomandazione per il tipo di esercizio. Clinicamente se ne deduce che il tipo di esercizio dovrebbe essere scelto in base al quadro sintomatico e alle aspettative del paziente ma, soprattutto, adeguato alla specifica formazione del fisioterapista.
Di contro, le linee guida olandesi relative al dolore sciatico ed elaborate per i medici di medicina generale, raccomandano la fisioterapia in determinati quadri: pazienti che accusano dolore stabile da un periodo di tempo maggiore di 6/8 settimane, pazienti che necessitano di supervisione più attenta durante l’esecuzione degli esercizi a causa della loro condizione fisica pregressa o per la specifica intensità del lavoro proposto ed in ultimo pazienti con alti livelli di chinesiofobia.
Spinal manual therapy (SMT)
I fisioterapisti, spesso, propongono ai loro pazienti un trattamento basato sulla terapia manuale spinale (SMT). Il termine SMT viene utilizzato per descrivere un’ampia varietà di manovre che include qualsiasi tecnica manuale che muova una o più articolazioni all’interno di normali intervalli di movimento allo scopo di migliorare mobilità e funzionalità dell’articolazione vertebrale. Talvolta viene proposta una distinzione tra tecniche di mobilizzazione e tecniche di manipolazione. La mobilizzazione include tecniche di movimento passivo a bassa velocità, piccola o grande ampiezza, all’interno di un determinato range di movimento ancora sotto il controllo del paziente. La manipolazione consiste in un impulso o thrust ad alta velocità applicati a un’articolazione sinoviale di piccola ampiezza in prossimità dell’end of range articolare. In generale, gli effetti dell’SMT sono piccoli e di breve durata.
All’interno delle linee guida danesi, recentemente pubblicate, sono stati analizzati i risultati di numerosi studi randomizzati che hanno valutato il valore aggiunto fornito dalla SMT quando abbinata alle cure abituali. Nonostante un elevato tasso di eterogeneità dei dati analizzati, sia in termini di campioni analizzati che di intervento utilizzato, i risultati finali sono a favore della manipolazione specie in caso di dolore lombare (Fig.5).
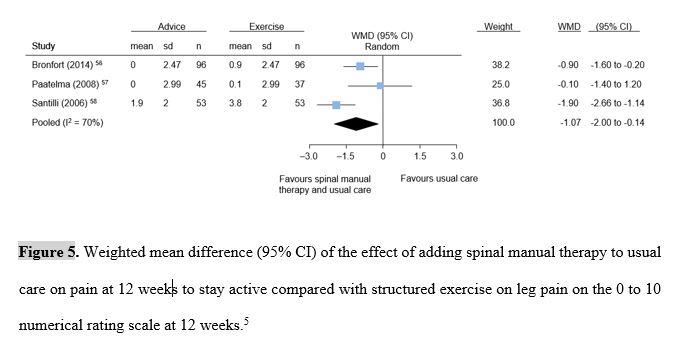
Per gli autori danesi, il valore statisticamente significativo dei risultati di questi studi indica che i fisioterapisti dovrebbero prendere in considerazione la SMT in pazienti con dolore sciatico di recente insorgenza in aggiunta al trattamento abituale.
Di tutt’altra opinione sono le linee guida olandesi fornite ai medici di medicina generale. La debolezza delle evidenze scientifiche porterebbe a sconsigliare la prescrizione della SMT in aggiunta ai trattamenti di routine ai pazienti con sciatalgia.
Gestione Farmacologica
I pazienti, molto spesso, assumono farmaci per calmare il loro dolore e questo potrebbe spingerli a chiedere un parere al proprio fisioterapista. Pertanto è consigliabile che i fisioterapisti siano a conoscenza di evidenze di tipo farmacologico (n.d.r. si ricorda che in Italia il fisioterapista non prescrivere farmaci). In una recente revisione sistematica è stata indagata l’efficacia di vari tipi di farmaci utilizzati in caso di sciatalgia: antinfiammatori non steroidei, corticosteroidi, antidepressivi, anticonvulsivanti, miorilassanti e analgesici oppiacei. I risultati di questo studio hanno mostrato che, nella maggior parte dei casi, i farmaci non sarebbero sostanzialmente più efficaci del placebo anche se i corticosteroidi avrebbero migliorato il dolore nel breve termine.
Complessivamente, la qualità delle evidenze è di basso livello e non è chiaro quale sia il trattamento antidolorifico più efficace in caso di sciatalgia. Detto questo, non stupisce che le indicazioni delle diverse linee guida siano tra loro poco allineate. Da una parte quelle olandesi che raccomandano cautela nell’uso di antidolorifici e in particolare ne consigliano la prescrizione solo in quei pazienti che presentano forte dolore. Dall’altra quelle danesi che arrivano a non includere raccomandazioni in merito agli antidolorifici per la cura della sciatica. In generale le attuali evidenze non supportano neanche la combinazione di farmaci diversi. A questo va aggiunto che i farmaci usati in tale contesto possono avere effetti collaterali notevoli.
Gestione chirurgica
Se la condizione sintomatica persiste e non si verificano miglioramenti rilevanti (nonostante il trattamento conservativo), le linee guida raccomandano la consulenza di un chirurgo vertebrale. Questo, dopo aver valutato la corrispondenza tra clinica e imaging, decide se esistano le condizioni per un intervento. Il fatto che i pazienti debbano essere attentamente selezionati è suffragato da una recente revisione sistematica che ha valutato l’efficacia della chirurgia rispetto al trattamento non chirurgico. Lo studio ha incluso sette RCT per un totale di 1158 partecipanti. I risultati hanno evidenziato un effetto benefico modesto: riduzione del dolore da 6 a 26 punti su una VAS da 0 a 100 rispetto a pazienti omologhi trattati in modo conservativo. Il dato sarebbe sovrapponibile al follow-up di 26 settimane. Tuttavia la differenza tra i due gruppi non persiste a un anno.
Fisioterapia post-operatoria
I tassi di recupero dopo micro-discectomia convenzionale sono, mediamente, del 66% a 4 settimane e del 75% a 8 settimane mentre il tasso di ritorno al lavoro è del 15% a 2 mesi. A questo va aggiunto che il 71% dei pazienti sottoposti a discectomia tubulare e il 77% di quelli sottoposti a micro-discectomia convenzionale riferisce buon recupero a 2 anni.
Tuttavia, una revisione sistematica basata su 39 studi di coorte (13.883 partecipanti con sciatica) ha mostrato che i pazienti operati presentano moderati livelli di dolore e disabilità che persistono al follow-up di 5 anni. Il punteggio medio del dolore su una VAS da 0 a 100 era 21 (IC 95% da 13 a 30) e il punteggio medio sulla disabilità era 13 (IC 95% da 11 a 16).
La gestione postoperatoria mira da una parte ad accelerare il ritorno alle attività quotidiane e/o al lavoro e dall’altra a prevenire lo sviluppo di sintomi cronici; tuttavia, l’esatto setting della gestione postoperatoria è molto eterogeneo.
Gestione post-operatoria precoce
Un’importante differenza tra i vari programmi postoperatori è il loro punto di partenza. Uno studio randomizzato ha valutato se l’indicazione alla riabilitazione precoce (a partire dall’immediato post-intervento) è efficace ed economica rispetto al non prescrivere un percorso riabilitativo.
In questo studio, nei primi 2 giorni di degenza post-operatoria, tutti i pazienti hanno ricevuto la stessa assistenza che di fatto si concretizzava nel ricevere, da un fisioterapista o da un infermiere, consigli e istruzioni per i trasferimenti e per le attività della vita quotidiana. Inoltre, tutti i pazienti hanno ricevuto un opuscolo riassuntivo con l’aggiunta di suggerimenti relativi a esercizi incentrati sul rinforzo muscolare, sulla core stability e sulla mobilizzazione.
I pazienti nel gruppo sperimentale sono stati indirizzati alla riabilitazione a partire dalla prima settimana dopo la dimissione. L’intervento del fisioterapista nelle prime 6-8 settimane si è focalizzato sull’aumento graduale dell’intensità degli esercizi e sul recupero delle attività “importanti” per il paziente. Al gruppo di controllo invece non è stato prescritto il percorso riabilitativo. I risultati non hanno mostrato differenze medie clinicamente rilevanti tra gruppo sperimentale (riabilitazione precoce) e gruppo di controllo per nessuno degli outcome principali (recupero globale percepito, funzionalità e dolore). Gli autori hanno concluso che la riabilitazione precoce non dà alcun valore aggiunto.
Gestione postoperatoria: da 4 a 6 settimane dopo l’intervento chirurgico
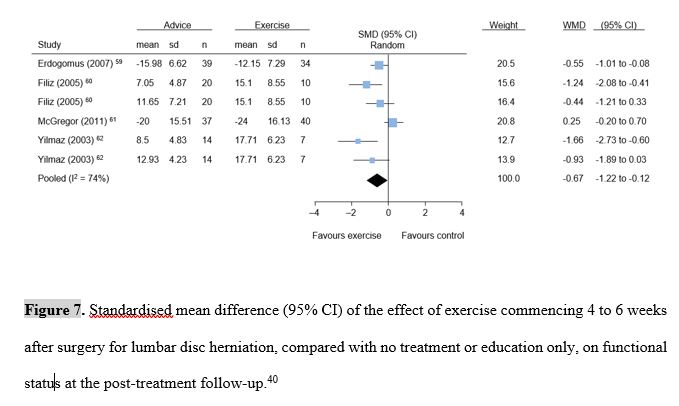
Una revisione sistematica su 22 RCT (2503 partecipanti) ha cercato di valutare l’efficacia della riabilitazione iniziata 6-8 settimane dopo l’intervento chirurgico. I programmi riabilitativi analizzati sono risultati piuttosto eterogenei rispetto alla tipologia di lavoro proposto (ad es. lavoro multidisciplinare, behavioural graded activity, programmi di rinforzo e di stretching).
I risultati di questo studio si basano su prove di qualità da bassa a molto bassa che, di fatto, impediscono la raccomandazione di un programma e di una tempistica precisa. Tuttavia, dall’interpretazione dei dati emergerebbe che la fisioterapia offra migliori effetti in termini di dolore e funzionalità e tempi di rientro al lavoro nell’immediato post-intervento rispetto a “nessun trattamento”.
Indicazioni per la futura ricerca e per la pratica clinica
Si ritiene che la sciatica abbia diverse componenti eziologiche. Ad oggi si ipotizza, inoltre, che l’infiammazione possa giocare un ruolo ben più importante di quanto non si pensasse fino a qualche tempo fa.
Vari elementi infiammatori sono stati identificati in pazienti con sciatica (ad esempio, Interleuchina (IL) -1b, IL-6, IL-8 e TNF-α) ma i meccanismi d’azione che sottostanno a questi processi (in vivo) non sono ben compresi. Sappiamo che l’infiammazione svolge un ruolo nel contesto della sintomatologia sciatica ma non sappiamo né in che misura né se esista un determinato stadio nel decorso della patologia in cui questo possa essere più rilevante. Numerosi studi hanno cercato di valutare l’associazione tra livello di attività infiammatoria e sintomi clinici. Purtroppo, vista l’eterogeneità clinica che contraddistingue questi lavori, le conclusioni non possono essere definitive e quindi utilizzabili. L’obiettivo finale sarebbe quello di esplorare la capacità dei biomarcatori infiammatori di predire il decorso clinico della sciatica e d’identificare sottogruppi di pazienti più indicati al trattamento antiinfiammatorio o alla chirurgia.
La sciatalgia è un sintomo piuttosto che una diagnosi specifica. Il dolore alla gamba è il comune denominatore ma la causa potrebbe essere dovuta al coinvolgimento di strutture non direttamente collegate alle radici nervose. Per tale ragione sarebbe fondamentale elaborare un sistema di classificazione delle diverse presentazioni cliniche. Quelle già esistenti si basano su definizioni e criteri diagnostici (relativi al “dolore irradiato agli arti inferiori”) troppo diversi tra loro. La letteratura evidenzia un ulteriore limite metodologico che deriva dall’utilizzo non coerente della terminologia descrittiva relativa al quadro sciatico. Alla luce di questi limiti appare utile, se non urgente, raggiungere un consenso sulle definizioni dei diversi dolori irradiati alle gambe che consenta di superare l’attuale confusione descrittiva.
Gli effetti della fisioterapia sul dolore sciatico sono, generalmente, piuttosto piccoli. A tale proposito, un ulteriore filone di ricerca dovrebbe svilupparsi sul come ottimizzare i risultati attraverso il miglioramento dell’aderenza al trattamento da parte del paziente.
I principali fattori che influenzano l’adesione ai programmi terapeutici (in particolare per gli esercizi da eseguire in autonomia a casa) sono collegati a: impatto percepito con la chirurgia, aspettative di recupero, tipologia di trattamento e livello di coinvolgimento di pazienti e terapisti nel percorso riabilitativo. Tenendo conto di questi fattori, i fisioterapisti dovrebbero adattare il programma di esercizi alle caratteristiche e alle esigenze specifiche del paziente. La ricerca futura, in questo contesto, dovrebbe concentrarsi su come i fisioterapisti possano far leva sulle preferenze dei loro pazienti e su quali abilità pratiche debbano essere incorporate nei programmi di trattamento centrati sul paziente.
Ramaswami R, Ghogawala Z, Weinstein JN. Management of Sciatica. N Engl J Med. 2017 Mar 23;376(12):1175-1177.
https://www.ncbi.nlm.nih.gov/pubmed/28328334
Fisioterapista, MSc, OMPT





Marco Briganti
Per approfondimenti vedi anche: https://www.ncbi.nlm.nih.gov/pubmed/31744805